Volumen del mercado de Gestión de reclamaciones de atención sanitaria global Industria
| Período de Estudio | 2019 - 2029 |
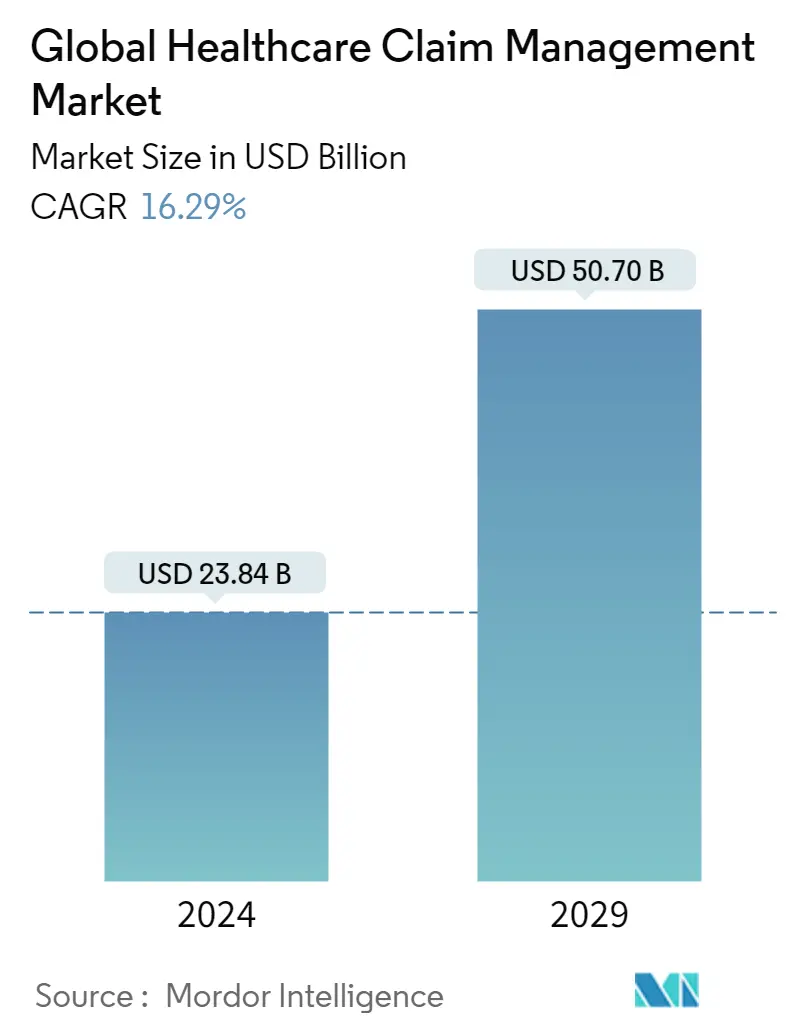
| Volumen del mercado (2024) | USD 23,84 mil millones de dólares |
| Volumen del mercado (2029) | USD 50,70 mil millones de dólares |
| CAGR(2024 - 2029) | 16.29 % |
| Mercado de Crecimiento Más Rápido | Asia Pacífico |
| Mercado Más Grande | América del norte |
| Concentración del Mercado | Alto |
Jugadores Principales
*Nota aclaratoria: los principales jugadores no se ordenaron de un modo en especial |
¿Necesita un informe que refleje la manera en la que el COVID-19 ha impactado en este mercado y su crecimiento?
Análisis del mercado de gestión de reclamaciones sanitarias
El tamaño del mercado mundial de gestión de reclamaciones sanitarias se estima en 23,84 mil millones de dólares en 2024 y se espera que alcance los 50,70 mil millones de dólares en 2029, creciendo a una tasa compuesta anual del 16,29% durante el período previsto (2024-2029)
Se espera que la pandemia de COVID-19 tenga un impacto significativo en el crecimiento del mercado. Debido a la gran cantidad de personas que se infectan y luego ingresan en los hospitales, desde el comienzo de la pandemia ha habido una enorme presión sobre los desarrolladores y proveedores de software de gestión de reclamaciones. Las denegaciones de reclamaciones también se han disparado debido a la pandemia de COVID-19. Por ejemplo, según una encuesta realizada por Harmony Healthcare entre finales de abril y mediados de mayo de 2021, casi un tercio de los encuestados afirmaron que su hospital tenía una tasa promedio de denegaciones que excedía la zona de peligro de denegaciones del 10%. Empresas de todo el mundo, y especialmente en los países más afectados por el COVID-19, han visto un aumento masivo de reclamaciones. Por ejemplo, en febrero de 2021, el Consejo General de Seguros de la India declaró que las aseguradoras de salud generales e independientes habían recibido 908.849 reclamaciones relacionadas con Covid, por un valor de 13.752,41 millones de rupias. Se espera que la tramitación de una cantidad tan grande de reclamaciones por parte de las empresas impulse el crecimiento del mercado
Los principales factores para el crecimiento del mercado de gestión de reclamaciones de atención sanitaria incluyen las iniciativas gubernamentales que apoyan el mercado de seguros médicos, la creciente importancia de la gestión de denegaciones y el creciente envejecimiento de la población con enfermedades crónicas
La denegación de reclamaciones por parte de las aseguradoras es muy común y es una causa importante de pérdida de ingresos para muchos proveedores de atención médica. Los sistemas, procesos y flujos de trabajo inconexos dentro de las organizaciones proveedoras de servicios de salud, así como los sistemas de TI incompatibles, a menudo conducen a presentaciones de denegaciones inoportunas y a un aumento del costo de recaudación. Lo más importante es que las empresas no cuentan con las herramientas de diagnóstico e informes adecuadas para revisar los datos de las denegaciones. Estas herramientas son el primer paso en la gestión de la resolución de denegaciones. Incluso cuando los sistemas de salud están trabajando para identificar la causa raíz de las denegaciones, los análisis tradicionales utilizados por muchas organizaciones han sido una causa de obstáculo. Las empresas dedican mucho tiempo, dinero y recursos simplemente a revisar las tendencias y analizar las denegaciones manualmente, e intentar solucionarlas después del hecho. Como resultado, continúan ciertos tipos de denegaciones, lo que perjudica los resultados de la atención sanitaria. Ésta es una de las principales razones por las que existe una mayor demanda de gestión de reclamaciones de atención sanitaria para solucionar estos problemas. El sector puede utilizar el análisis de datos, la automatización de procesos robóticos (RPA) y la inteligencia artificial (IA) para superar los desafíos de la negación. Al utilizar el descubrimiento y el análisis automatizados de patrones, la IA puede ayudar a las compañías de seguros a abordar problemas desde el principio, plantear denegaciones que tienen pocas posibilidades de ser aceptadas y guiar a los agentes a cerrar reclamaciones que tienen una mayor probabilidad de ser aprobadas. Se espera que estos beneficios del uso de Inteligencia Artificial y otros procesos automatizados impulsen el crecimiento del mercado